Nutrition et âge: le visible et l’invisible
La perte de poids d’une personne âgée doit alerter les proches et les soignant·e·s car elle peut être le signe d’une dénutrition. Cette pathologie répandue est sous-diagnostiquée et souvent repérée trop tard. Comment agir concrètement ?
Par Margot Magnin, diététicienne-clinicienne, avec la collaboration de Nathalie Bartolucci-Philipona, diététicienne responsable Nutrition et diététique, et Anne-Catherine Barras-Moret, médecin référente en nutrition, Hôpital fribourgeois
En terme d’état nutritionnel, la thématique qui revient le plus souvent dans les médias est la problématique du surpoids et de l’obésité. Nous sommes tous régulièrement rendus attentifs sur les importants méfaits de l’obésité et sur la nécessité de limiter la prise de poids au niveau d’une personne ou d’une population. Il n’est donc pas étonnant que les soignants qui gravitent autour des personnes âgées soient aussi sensibles à cette thématique. Cela est d’autant plus vrai pour les soignants confrontés à des personnes âgées présentant une obésité importante et donc immanquablement restreintes dans leur mobilité, leurs soins d’hygiène ou leur autonomie. Cette problématique des obésités sévères est réelle et sa fréquence aura tendance à augmenter dans le futur. Il est toutefois important de rappeler que ces obésités ont été acquises à l’âge adulte, ou même avant, et que la manière de s’alimenter d’une personne se modifie souvent avec l’âge.
Concernant les personnes âgées, les professionnels de la nutrition ont des préoccupations qui surpassent la problématique de l’obésité. Cela concerne une pathologie nettement moins visible mais qui a une prévalence élevée et des conséquences très importantes en terme de morbi-mortalité et de qualité de vie, surtout dans cette tranche d’âge (2). Cette pathologie méconnue et largement sous-estimée se nomme la dénutrition.
Le pourcentage de personnes touchées varie selon le contexte. La revue de la littérature (13) révèle que 4 à 10% des personnes âgées vivant à domicile en Suisse sont dénutries. Dans la population gériatrique faisant recours aux structures de soins, ce pourcentage monte à 12 - 15%. Qu’importe le lieu de vie, au domicile ou dans un établissement médico-social, la dénutrition est fréquemment sous-diagnostiquée chez les personnes âgées.
La dénutrition, une maladie méconnue
La dénutrition est une pathologie qui résulte de l’inadéquation entre les besoins de l’organisme et des apports en énergie/protéines/micronutriments insuffisants (5). La dénutrition se caractérise par une perte de masse musculaire et souvent de masse grasse. Le critère retenu pour déterminer la présence d’une dénutrition est principalement le pourcentage de perte de poids. La dénutrition doit être retenue dès la perte de 5% du poids en 1 mois ou de 10% du poids en 6 mois (16). Des scores de dépistages de la dénutrition validés permettent un dépistage plus fin (7).
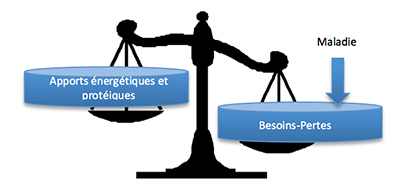
La dénutrition est parfois considérée comme un symptôme d’une autre pathologie, par exemple un cancer, ou d’un traitement (8). Dans d’autres situations, elle est même considérée comme une composante normale du vieillissement (8) alors que c’est une pathologie à part entière et reconnue comme telle dans la classification médicale CIM-10 qui grade même son stade de léger, modéré ou sévère (3). Ces fausses représentations peuvent malheureusement retarder ou empêcher un traitement adapté.
Les conséquences directes multiples
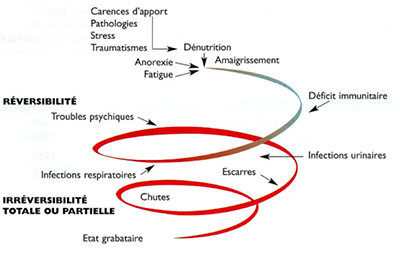
Les conséquences de cette pathologie peu visible sont multiples et sous-estimées. On listera d’abord la sarcopénie, soit la diminution de la masse et de la force musculaire, la faiblesse et la fatigabilité. Les personnes dénutries sont également à risque accru d’infections en nombre et/ou en sévérité, en raison d’une diminution de l’immunité. Risque accru également de chutes, de fragilisation osseuse et de fractures, d’escarres avec une prévalence double chez les dénutris comparés aux non-dénutris (4) et de retards de cicatrisation (1,11).
Toutes ces conditions ont bien entendu un impact sur le risque d’hospitalisation des personnes en santé ou sur le pronostic de guérison des personnes malades. Il faut encore noter que chaque complication peut faire entrer la personne dans ce qu’on appelle communément la « spirale de la dénutrition » (12). Ce cercle vicieux négatif décrit le fait que chaque complication peut en engendrer d’autres et explique non seulement l’augmentation de la morbi-mortalité mais également l’impact négatif sur l’autonomie, le niveau de dépendance de la personne, les aspects psychologiques, les contacts sociaux et donc la qualité de vie. En terme populationnel, cela a aussi des effets indirects sur les coûts de la santé (1).
Les facteurs de risques
Les insuffisances d’apports face aux besoins sont la cause générique de la dénutrition. Cela peut résulter de multiples causes souvent imbriquées et interdépendantes. Pour cette tranche d’âge, nous mentionnerons surtout la perte d’appétit, les sensations de faim et de soif diminuée, des problématiques de dentition ou de dentier mal adapté, la dysphagie qui peut engendrer des craintes et l’éviction d’aliments, une salivation diminuée et une moins bonne tolérance digestive notamment à certains groupes d’aliments (10).
A cela s’ajoute l’altération des goûts – le sucré semble le moins touché – et la diminution des capacités organoleptiques. La Fondation Senso 5 met un point d’honneur à sensibiliser sur la diminution des capacités sensorielles comme la vue, l’odorat ou le toucher, qui engendrent une diminution de l’autonomie et du plaisir à se nourrir. Ainsi par exemple, une vue diminuée rend le repas moins attirant et plus compliqué, une baisse de l’ouïe rend les bruits parasites durant les repas pénibles (15). Les douleurs, la poly-médication (9), les dépressions, des deuils, un isolement social ou le fait de manger seul peuvent aussi nettement diminuer l’appétit et aboutir à une dénutrition.
La fatigue, des difficultés pour préparer les repas et s’approvisionner notamment en lien avec un magasin éloigné, une perte du permis de conduire ou une perte de mobilité, restreignent également nettement la variété des repas et le plaisir (1). Chez les personnes âgées, les régimes restrictifs, comme les régimes diabétique, amaigrissant ou encore hypoprotidique augmentent fortement le risque de dénutrition et doivent être réservés à de rarissimes exceptions (6).
Proposition de chemin clinique
Commencer par dépister les personnes touchées
Tous les non professionnels de la nutrition, comme les intervenants des CMS, infirmiers, médecins, proches aidants, livreurs de repas, sont à même d’observer les personnes âgées, de discuter avec eux des facteurs de risque énumérés ci-dessus et de dépister la dénutrition. L’idéal est d’utiliser un score validé tel que le Mini MNA (7). A noter encore que ce qui est considéré comme un surpoids à l’âge adulte, c’est-à-dire un indice de masse corporelle IMC à 26 alors que l’IMC recommandé se situe entre 20 et 25, devient un poids idéal pour une personne âgée. Pour elle, l’IMC recommandé se situe entre 22 et 27.
Puis agir en combinant différents traitements
Etant donné qu’il est très difficile pour une personne âgée de récupérer la masse musculaire perdue, il est primordial de réagir rapidement aux premiers signes de dénutrition (1). Nous proposons ci-dessous une sorte de boîte à outils graduelle contre la dénutrition. Plus ces interventions seront combinées, plus elles donneront de résultat.
1. Le rôle des proches et des soignants
Tout d’abord, il est important de repérer cette dénutrition et de faire prendre conscience de la problématique et de ces conséquences. Ensuite, un travail important et simple peut contrecarrer le déclin sensoriel. Ainsi par exemple, mieux éclairer la table et choisir une vaisselle colorée pour les personnes avec diminution de la vue ; servir de petites quantités pour quelqu’un qui a peu d’appétit ; concentrer les saveurs et jouer sur les textures pour une personne qui perd le goût et/ou l’odorat.
L’environnement des prises alimentaires ouvre également des pistes d’amélioration nombreuses : renforcer le plaisir et la convivialité des repas, proposer une présence lors des repas ou inviter la personne isolée à manger, faire la liste de courses avec la personne en difficulté et lui proposer des produits qui sortent de l’ordinaire tout en respectant son référentiel. Il s’agit aussi de s’assurer d’un accès suffisant aux aliments par des repas à domicile, des repas précuisinés par les proches, ou du commerce, ou des idées de repas rapidement préparés et nourrissants, etc. A cela s’ajoute un encouragement régulier à une activité physique adaptée.
De plus, des collations peuvent compléter l’apport alimentaire journalier. Elles consisteront par exemple en un yaourt, du pain et de la viande séchée, un cacao, des biscottes avec du fromage frais, un séré aux fruits, des petits-suisses, etc. Les repas devraient également être enrichis en protéines et en calories, avec des dés de jambons, des œufs, du fromage râpé, du séré, des lamelles de viande, de l’huile, du beurre, de la crème, etc.
Des suppléments nutritifs oraux (SNO) se trouvent en pharmacie. Riches en protéines, en calories et en micro-nutriments, ils peuvent soutenir la personne âgée dénutrie. A noter qu’ils peuvent être remboursés par la caisse maladie si une demande est faite par le médecin.
2. Et si cela s’avère insuffisant ?
Si toutes les astuces énoncées ci-dessus n’atteignent pas le but escompté, c’est-à-dire stopper la perte pondérale et retrouver le poids de forme, il est primordial de s’adresser au médecin traitant. Il serait même judicieux qu’une évaluation personnalisée et approfondie soit effectuée par un professionnel de la nutrition. Les diététiciens identifieront alors les causes spécifiques de la dénutrition et les leviers d'actions. Précisons ici qu’il est prouvé que l’intervention d’un diététicien améliore les résultats (14).
Dans certains cas, le recours à une nutrition artificielle peut aider à rétablir la situation. Dans tous les cas, le traitement de la dénutrition prend du temps, souvent quelques mois. Une prise en charge interdisciplinaire avec plusieurs intervenants autour de la personne âgée dénutrie a une plus-value certaine.
Agir plus rapidement
La dénutrition doit être considérée comme une pathologie à 100% et être dépistée et traitée comme telle. Le seul chiffre du poids est un mauvais indicateur de l’état nutritionnel chez les personnes âgées. Ce sont vraiment la perte de poids et la perte d’appétit qui doivent être utilisées comme marqueurs de dénutrition.
Toutes les personnes âgées peuvent se dénutrir, y compris les personnes obèses qui resteront avec un poids trop élevé mais qui auront perdu la masse musculaire pour le porter. Elles subiront tout autant les conséquences négatives de la dénutrition. Une sensibilisation de toutes les personnes qui gravitent autour des personnes âgées permettra de mieux repérer un glissement vers la dénutrition et d’agir plus rapidement pour en limiter les conséquences négatives.
Bibliographie
- Bartolucci B. et Dumoulin E. L’apport nutrition, en particulier protéique, dans la sarcopénie. La gazette médicale. 02.2014.
- Buclin Thiébaud S., Pataky Z., Golay A. Obésité chez la personne âgée : quelle attitude ? Rev Med Suisse 2010; 6 : 666-669
- CIM-10-GM 2018. Index systématique - Version française Volume 1 (chapitres I-XI). Disponible en ligne (consulté le 13.12.19)
- Forasassi C. and Fontaine J. Bedsores and nutrition: the interest of oral nutritional supplements. NPG Neurologie - Psychiatrie - Gériatrie 2011 ; 11 (Issue 63) : 108-113.
- HAS (Haute Autorité de santé - France). Recommandations professionnelles. Stratégie de prise en charge en cas de dénutrition protéino-énergétique chez la personne âgée. HAS, 2007.
- Hébuterne X, Alix E. Raynaud-Simon A., Vellas B. Traité de Nutrition de la personne âgée. Springer. 2009.
- Nestlé. Mini Nutritional Assessment MNA, en ligne (consulté le 13.12.19). Disponible en 34 langues, voir cette page
- Magnin M. La prise en charge de la dénutrition au sein de l’Hôpital Fribourgeois. Analyse du terrain et des possibilités d’amélioration. MAS-SP, Université de Genève. Août 2013.
- Martel J. (pharmacienne). Altération du goût d’origine médicamenteuse. Pharmacothérapie théorique. Pharmactuel. 2002 ; 35 (3) : 122-127.
- Morisod J. Dénutrition de la personne agée. Rev Med Suisse 2011 ; 7 : 209-210.
- OMSV (Organisme médico-social vaudois). Guide à l’usage des intervenants des CMS. Prévention des chutes et de la malnutrition chez les personnes âgées. 2006. En ligne en format pdf
- Rollet S. Résultats enquête ANQ - zoom escarres 2018, module nutrition. HUG : 2019, présentation pwp en ligne.
- Sarki H., Mangituca MV., Mystal-Imhof N. Dénutrition chez les personnes âgées vivant à domicile. Dans les soins à domicile, quels sont les outils de dépistage pertinents et probants de la dénutrition chez les personnes âgées ? Travail de Bachelor. HEdS GE. Genève, 2017, en ligne en version pdf
- P et al. Individualised nutritional support in medical inpatients at nutritional risk : a randomized controlled trial. Lancet. 2019 ; 8 (393): 2312-2321.
- Solioz P. Fondation senso 5. Alimentation, sensorialité et autonomie. Fondation Senso 5. 2015.
- Yerly N., Nguyen S., Major K., Bosshard Taroni W., Büla C. Approche ambulatoire de la dénutrition chez la personne âgée. Rev Med Suisse 2015 ; 11 : 2124-8
Cet article appartient au dossier À table!
Votre avis nous intéresse
Comment citer cet article ?
Margot Magnin, «Nutrition et âge : le visible et l’invisible», REISO, Revue d'information sociale, mis en ligne le 3 février 2020, https://www.reiso.org/document/5525
